Grâce aux progrès de la médecine, de plus en plus de patients pédiatriques touchés par une maladie chronique grave atteignent aujourd’hui l’âge adulte. Ils sont alors amenés à passer d’un service de pédiatrie à un service «adulte». Comment les équipes de l’Hôpital Universitaire des Enfants Reine Fabiola et du CHU Brugmann s’organisent-elles pour que la transition entre ces deux types de prise en charge se déroule de manière optimale? C’est ce que nous vous invitons à découvrir…
Pour mieux comprendre les enjeux de la transition, partons de l’exemple d’un petit patient atteint d’une maladie sanguine grave, la drépanocytose. Chez la plupart des patients, il n’existe pas de traitement permettant de guérir cette maladie. Cependant, il est possible – moyennant un suivi médical étroit – de prévenir ou prendre en charge les complications liées à la drépanocytose.
«Aujourd’hui, une très grande majorité de nos patients drépanocytaires atteignent l’âge adulte», indique le Pr Alina Ferster, chef de la clinique d’Hémato-oncologie de l’HUDERF. C’est le cas de notre petit patient : il est devenu adolescent. Ses troubles physiques, mais aussi ses attentes et questionnements ne relèvent désormais plus de la pédiatrie et il sera bientôt amené à quitter l’HUDERF. «Pour garantir une continuité dans la qualité de la prise en charge, nous travaillons essentiellement avec les équipes médicales du CHU Brugmann», poursuit le Pr Ferster. «L’HUDERF et le CHU Brugmann accueillent un grand nombre de patients drépanocytaires depuis de nombreuses années, ce qui nous a permis de développer une expertise reconnue.»
D’une équipe à l’autre
«La drépanocytose entraîne des problèmes d’ordre sanguin mais aussi des troubles cérébraux, cardiaques, rénaux, ophtalmologiques, des difficultés aux niveaux psychologique et social… Quand le patient quitte un établissement pour un autre, c’est toute l’équipe pluridisciplinaire gravitant autour de lui qui est amenée à changer», relève le Pr André Efira, chef de clinique honoraire à la clinique d’Hémato-oncologie du CHU Brugmann. «Nous avons la chance d’avoir sur le même campus un grand hôpital pédiatrique et un hôpital adulte qui proposent une prise en charge poussée de ce type de maladie sanguine. Avec nos collègues de l’HUDERF, nous nous rencontrons de manière fréquente. Nous discutons notamment des patients qui seront prochainement pris en charge dans le service «adulte» d’Hémato-oncologie. Quelles sont leurs spécificités? Quelles sont les difficultés rencontrées? Comment les pédiatres envisagent-ils la poursuite de leur prise en charge? De leur côté, les infirmières de liaison de chaque établissement ont aussi régulièrement des contacts préalables au transfert des patients. De cette manière, il n’y a pas de rupture dans la prise en charge.»
La préparation à la transition
La transition ne se fait pas sans préparation. À l’instar de notre patient drépanocytaire, les adolescents concernés par la transition ont été suivis de manière régulière par la même équipe depuis leur naissance! Le passage d’un service à l’autre doit dès lors être le plus progressif possible. «Nous en discutons avec le patient pendant environ une année entière avant de passer le flambeau à nos collègues», précise le Pr Ferster. «En outre, une équipe du CHU Brugmann se rend au moins une fois par an à l’HUDERF pour y présenter le service « adulte » et expliquer la manière dont va s’organiser la prise en charge. Les patients pédiatriques sont aussi invités à visiter les départements d’Hémato-oncologie du CHU Brugmann.» Par ailleurs, des rencontres entre patients «adultes» et patients pédiatriques sur le point d’être transférés ont été mises en place l’année passée. «Ces groupes de parole centrés sur les patients ont remporté un franc succès et ont donné lieu à des échanges fructueux», se réjouit le Pr Efira.
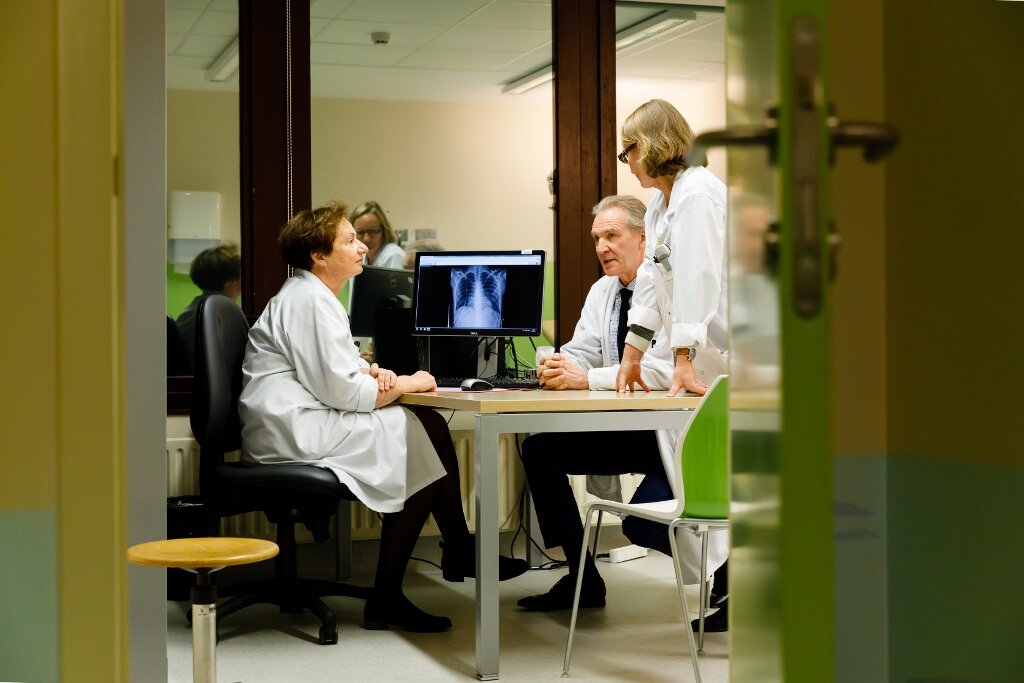
Crédits : F. Raevens
5 étapes-clés : la transition pas à pas
De nombreux départements du campus Osiris sont concernés par la question de la transition. Si chacun d’entre eux a développé un parcours spécifique à destination de ses patients, les grandes étapes du processus, elles, sont communes à tous les services. Démonstration par l’exemple.
#1 : l’éducation thérapeutique en pédiatrie
L’exemple de la drépanocytose
«Au moment du diagnostic, quand l’enfant est encore tout petit, nous nous adressons principalement aux parents», retrace Malou Ngalula, infirmière référente drépanocytose à l’HUDERF. Dans un deuxième temps, les équipes s’adressent de plus en plus à l’enfant. «Quand le patient grandit, je m’entretiens directement avec lui», confirme Malou Ngalula. «Je lui demande comment il se sent, quels médicaments il prend… Je me base sur sa vie quotidienne (école, loisirs, excursions…) pour qu’on trouve ensemble des solutions aux problèmes qu’il peut rencontrer. L’objectif est de replacer l’enfant au centre des discussions, ce qui aide à préparer la transition qui aura lieu quelques années plus tard.»
«Au moment du passage vers les services « adultes », le patient doit connaître sa maladie, comprendre les décisions relatives à son traitement, savoir comment gérer les symptômes, être en mesure de surveiller et reconnaître les signes d’alerte qui doivent le pousser à se rendre à l’hôpital. En somme, il doit être devenu acteur de sa propre santé.»
#2 : le patient « acteur » de sa santé
L’exemple de la mucoviscidose

Credits : F. Raeven
«Très tôt, nous avons développé un processus de transition organisé et structuré», souligne le Dr Laurence Hanssens, chef de clinique de Pneumologie à l’HUDERF. «Au fil du temps, nous avons affiné nos projets. Désormais, le processus que nous proposons à nos patients s’étale sur plusieurs années et s’appelle MOVE UP, pour bien refléter l’idée de progression dans la prise en charge.»
«Vers l’âge de 14 ou 15 ans, nos patients sont reçus avec leurs parents par un psychologue de l’équipe. Ils sont invités à remplir un questionnaire qui permettra de dresser un état des lieux de leurs connaissances sur la maladie et sa prise en charge. L’idée est aussi de mettre en lumière les questions que le patient peut se poser, les problématiques qui le préoccupent, les craintes qu’il peut avoir, etc. Ce questionnaire constitue la base du travail de transition que nous allons mettre en place avec lui. Pendant environ une année, le patient est vu à l’HUDERF par chaque membre de l’équipe (médecins, pharmacien, kinésithérapeute, travailleur social, diététicien, psychologue…)», poursuit le Dr Hanssens. «À l’issue de cette année, il est invité à repasser le même questionnaire pour évaluer la manière dont ses connaissances ont évolué. Il reçoit ensuite une brochure informative réalisée par notre département. Cette brochure présente l’équipe de l’Hôpital Érasme, avec laquelle nous travaillons en étroite collaboration. Nous y expliquons aussi la manière dont la prise en charge va se dérouler durant les trois années à venir, avec notamment des consultations alternées dans chaque établissement.»
#3 : le passage de flambeau

Crédits : L. Bazzoni
L’exemple des maladies métaboliques «La transition constitue une étape cruciale pour les patients. C’est une période critique, durant laquelle le risque qu’ils échappent à la prise en charge est réel. Nous devons dès lors nous montrer particulièrement attentifs à ce que ce passage d’un service à l’autre se déroule le mieux possible», observe le Dr Corinne De Laet, chef de clinique dans l’unité des maladies métaboliques. «Nous travaillons en collaboration avec le service de Médecine interne du CHU Brugmann», poursuit-elle.
«Nous organisons des consultations communes une fois par semaine à l’HUDERF. Les patients sont conviés à deux ou trois rendez-vous de ce type avant leur passage vers les services « adultes ». De cette manière, ils apprennent à connaître l’équipe médicale qui va les suivre et reçoivent des informations sur la manière dont la prise en charge va se dérouler, sur ce qu’ils devront eux-mêmes gérer, etc.»
#4 : le patient comme interlocuteur principal
L’exemple des cardiopathies congénitales
La prise en charge médicale des maladies cardiaques congénitales est répartie sur deux entités différentes. «Or, une bonne collaboration entre les équipes est un critère essentiel pour une transition réussie», souligne le Pr Pierre Wauthy, chef de service de Chirurgie cardiaque. «C’est la raison pour laquelle nous avons un pédiatre (le Dr Hugues Dessy) et une cardiologue « adulte » (le Dr Marielle Morissens) qui assurent la jonction entre les deux types de prise en charge.»

Crédits : F. Raevens
«En pédiatrie, les interlocuteurs privilégiés sont encore souvent les parents. Mais au cours de la consultation « de transition » que je tiens chaque semaine à l’HUDERF, je m’adresse essentiellement au patient, même si ses parents sont présents », indique le Dr Marielle Morissens. «En pratique, cette consultation est destinée aux jeunes de 16 à 18 ans atteints d’une cardiopathie congénitale, mais il arrive que certains patients qui ne sont pas encore prêts à quitter l’environnement pédiatrique continuent d’y venir plus longtemps », détaille le Dr Morissens. «Ces consultations sont pour les patients l’occasion d’un premier contact avec un cardiologue pour adultes dans un environnement qui leur est familier, parfois en présence du pédiatre qui les a suivis durant leur enfance. Lors de ces rendez-vous, je me présente et j’explique au patient pourquoi il va désormais être pris en charge du côté « adulte ». Je reviens également sur la cardiopathie dont il est atteint et lui expose les raisons pour lesquelles il doit continuer à être suivi de manière étroite tout au long de sa vie. C’est fondamental pour éviter que le patient ne délaisse sa prise en charge.»
#5 : l’éducation thérapeutique se poursuit
L’exemple de la drépanocytose
Une fois adultes, les patients drépanocytaires ont, eux aussi, encore besoin d’une surveillance médicale étroite. «Comme la maladie évolue, la prise en charge doit être adaptée en conséquence. Il est fondamental de bien l’expliquer au patient afin de favoriser l’adhérence au traitement», explique Blanche Dohet, infirmière de référence drépanocytose au CHU Brugmann. «L’adolescence est une période particulière pour le patient», ajoute-t-elle. «Il va être amené à opérer des choix de vie importants, au niveau de ses études, de la voie professionnelle qu’il va privilégier, de l’endroit où il va vivre… Cela fait beaucoup de changements à gérer, en parallèle de la transition. Sans compter que l’adolescence est parfois vécue dans une attitude de rébellion: refus de s’identifier à la maladie, volonté farouche de vivre comme tout le monde… Autant de paramètres dont nous devons tenir compte.»
S’adapter au patient
L’exemple de la diabétologie
Si la transition existe depuis des années dans la plupart des départements du campus Osiris, le parcours proposé aux patients diabétiques a été mis en place tout récemment. Jusque début juillet 2017, en effet, l’HUDERF détenait une double convention de diabétologie (pour les patients pédiatriques et les adultes). Un grand nombre de patients diabétiques adultes étaient dès lors encore suivis à l’Hôpital des Enfants. «L’INAMI a désormais mis fin à cette convention adulte à l’HUDERF et nous avons été amenés à organiser un processus de transition en très peu de temps», explique le Dr Hakan Bodur, chef de clinique adjoint en Endocrinologie au CHU Brugmann. «Concrètement, le pédiatre amène le sujet en douceur et, quand le patient se sent prêt, nous lui proposons une première consultation commune. Nous avons vraiment à coeur de nous adapter à son rythme!»
«Certains patients voient la transition d’un bon oeil», observe le Dr Sylvie Tenoutasse, chef de clinique en Endocrinologie pédiatrique. «Ce passage de la pédiatrie à une prise en charge « adulte » est pour eux synonyme d’autonomie, de davantage de liberté. En revanche, d’autres patients peuvent se sentir « lâchés dans la nature ». D’où l’importance d’un processus personnalisé, adapté à chaque patient.»
Ce n’est qu’un « au revoir »

Crédits : F. Raevens
«La relation qui s’est tissée au fil des années entre les patients et les équipes est durable. Nous leur expliquons que notre porte reste ouverte! Ils savent que nous sommes toujours disponibles s’ils ont des questions, des appréhensions, ou encore s’ils souhaitent nous revoir, passer nous dire bonjour et, qui sait, nous présenter leur conjoint et leurs enfants.»
Malou Ngalula
—
Auteur : Aude Dion
Source : Osiris News (n° 48, décembre 2017 – février 2018)
www.huderf.be
www.chu-brugmann.be








 De manière générale, les parents font part de leurs difficultés d’organisation engendrées par le diagnostic et le suivi de ces maladies rares. Un patient atteint d’une maladie rare rencontre en effet un ou plusieurs obstacles : sur le plan de la mobilité, de l’alimentation, de la scolarisation, de l’insertion professionnelle, des parcours administratifs, des appareillages, des aménagements de la maison, de l’accompagnement thérapeutique et psychosocial, de la gestion de la douleur…
De manière générale, les parents font part de leurs difficultés d’organisation engendrées par le diagnostic et le suivi de ces maladies rares. Un patient atteint d’une maladie rare rencontre en effet un ou plusieurs obstacles : sur le plan de la mobilité, de l’alimentation, de la scolarisation, de l’insertion professionnelle, des parcours administratifs, des appareillages, des aménagements de la maison, de l’accompagnement thérapeutique et psychosocial, de la gestion de la douleur… Journée mondiale des maladies rares
Journée mondiale des maladies rares











