Le point sur la vaccination contre le Covid-19 chez les enfants : parlons-en !
Comme vous le savez, l’ensemble des jeunes de 12-15 ans ont désormais également la possibilité de se faire vacciner contre la Covid sur base volontaire. Beaucoup d’informations, parfois contradictoires, circulent : ne restez pas seul.e avec vos questions ! Votre médecin généraliste, votre pharmacien et nos pédiatres vous écoutent et vous informent pour faire votre choix librement. Pouvoir parler ouvertement de la vaccination, c’est important.
La vaccination chez les 12-15 ans : la balance des bénéfices et des risques
Chez les enfants et les ados présentant des facteurs de risques particuliers, le bénéfice personnel de la vaccination des 12-15 ans est clairement positif. A l’hôpital, les jeunes de cette tranche d’âge atteints de pathologies neurologiques sévères, de drépanocytose, d’asthme mal contrôlé par le traitement, de mucoviscidose, de cancer, d’une maladie chronique touchant sévèrement leur cœur, leurs reins ou leur foie, des troubles du système immunitaire ou d’autres maladies rares ou chroniques pour qui la vaccination était recommandée par leur pédiatre ont eu la possibilité de se faire vacciner, après discussion avec leurs parents et leurs médecins*.
Ce bénéfice direct est moins important pour les 12-15 ans en bonne santé, le bénéfice du vaccin se situant alors plutôt dans ses effets indirects : protection des personnes fragiles de son entourage, accès plus facile aux voyages, à des événements… Ces effets sont importants aussi, mais il revient à l’adolescent de les évaluer afin de faire son choix, librement et sans pression ni culpabilisation. Cette démarche de vaccination peut aussi faire l’objet d’une discussion entre l’adolescent et son médecin.
Chez les moins de 12 ans, davantage de données sur l’utilisation des différents vaccins contre la Covid-19 doivent encore être publiées et validées avant de pouvoir se prononcer sur les risques et bénéfices spécifiques.
Et les effets secondaires ?
La plupart des effets secondaires étudiés auprès du public 12-15 ans sont similaires à ceux des plus de 16 ans, à savoir : douleur à l’endroit de l’injection, fatigue, maux de tête, douleurs musculaires et articulaires, fièvre et frissons. Des effets secondaires limités dans le temps, connus et qualifié de légers à modérés. De rares** cas de myocardites (inflammation du muscle cardiaque) ont été rapportés, la grande majorité se sont complètement rétablis avec du repos et des soins. Ces cas font l’objet d’études plus approfondies et de surveillance constante pour en comprendre les mécanismes et les détecter rapidement.
Peu de formes graves de la maladie chez les enfants
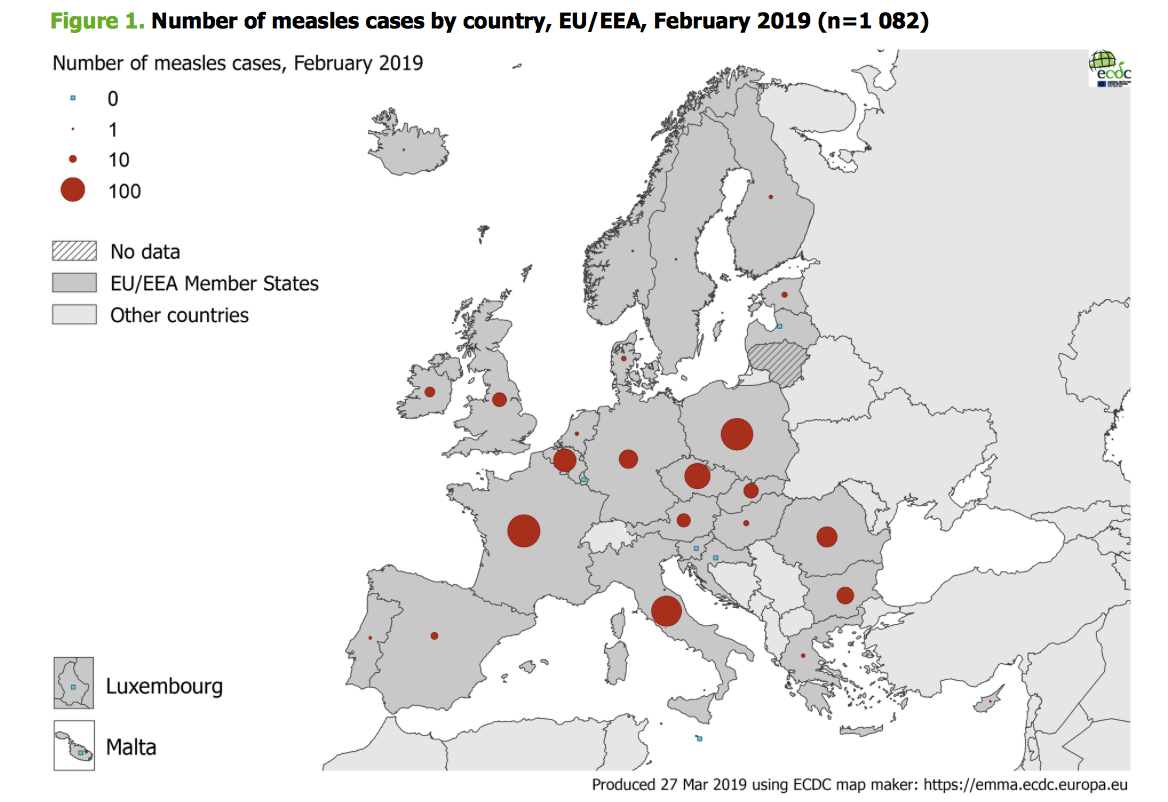
Quant à la gravité de la maladie pour les enfants, la situation reste rassurante depuis le début de l’épidémie, le Covid-19 en Belgique reste une maladie légère chez les enfants. Il y a peu d’enfants hospitalisés pour une maladie liée à SARS-CoV-2, et même ceux qui sont hospitalisés sont majoritairement peu malades, leurs hospitalisations sont souvent très courtes : les plus jeunes en bonne santé ne sont a priori pas plus à risque de développer des formes graves de la maladie. Les cas sévères et les admissions en soins intensifs en Belgique sont assez rares, et sont moins fréquents qu’aux Etats-Unis selon une enquête belge réalisée par l’HUDERF et l’UZ Gent, couvrant 60% des hôpitaux belges et la période de mars 2020 à février 2021.
La Covid touche majoritairement les adultes, il est bien établi que le facteur de l’âge est déterminant dans le degré de gravité de cette maladie et le risque d’hospitalisation. Des études sont également en cours sur les effets du Covid long, qui se manifeste surtout chez certains adultes gravement touchés par la maladie. Certains adolescents pourraient aussi en souffrir.
Vous avez des questions au sujet de la vaccination ?
Comme pour chaque vaccin, la question centrale est celle de la balance entre les bénéfices individuels et les risques encourus par la personne avec et sans vaccin. Cette balance est essentielle dans le cadre de la réflexion sur la vaccination. Parler ouvertement de la vaccination est important. Il faut aussi être conscients que beaucoup d’informations qui circulent ne sont pas correctes et que les fake news peuvent nous induire en erreur. N’hésitez pas à parler de tout sujet relatif à votre santé, à la santé de votre enfant ou votre ado avec votre pédiatre, votre médecin généraliste ou votre pharmacien. Il existe également des sites web contenant des informations scientifiquement correctes sur la Covid, à retrouver ci-dessous dans « ressources ».
*L’HUDERF n’étant pas un site de vaccination désigné pour le public, seuls les patients hospitalisés répondant aux critères de vaccination et les employés ont pu y être vaccinés.
Le vaccin est accessible pour tous sans convocation si l’adolescent est accompagné d’un parent, dans les centres de vaccination fédéraux. Plus d’informations pour la vaccination avec ou sans rendez-vous ici :
- BRUVAX – Vaccination COVID Bruxelles (doctena.be)
- Vaccination Covid Sans Rendez-Vous | Première Dose Uniquement (coronavirus.brussels)
** Pour les garçons de 12 à 17 ans, on peut s’attendre à une fréquence de 66,7 cas / 1 million de secondes doses et 9,8 cas / 1 million après la première dose. Chez les filles de 12 à 17 ans, la fréquence attendue est de 9,1 cas / 1 million après la seconde dose et 1,1 cas / 1 million après la première dose.
|DANS LA PRESSE | Les enfants aussi ont des questions sur la vaccination contre le Covid19 !
J’ai moins de 12 ans : pourquoi est-ce que je ne suis pas obligée de faire le vaccin ? Qui décide si je dois faire le vaccin ? Si on fait le vaccin, est-ce qu’on immunisés totalement du Covid ? Pourquoi avons-nous des vaccins obligatoires quand on est petits ? Et pourquoi y a t-il des gens qui ne veulent pas faire le vaccin ?
Pr Pierre Smeesters a participé à l’Interro des enfants, sur le plateau de ‘On n’a pas fini d’en parler’ sur VivaCité – RTBF. A réécouter ici (à partir de 56:40)
On n’a pas fini d’en parler : sur Auvio (rtbf.be)
|RESSOURCES| Informations à propos du Covid et de la vaccination (FR/NL et multilingue)
Questions réponses générales sur la vaccination :
FAQ Vaccination Covid | Vaccins Covid Belgique | Réponses Officielles (coronavirus.brussels)
Comment fonctionne le virus Corona et comment fonctionne le vaccin Corona ?
Mesures COVID actuelles en Belgique, voyages, quarantaines etc (NL/FR/DE/EN)
https://www.info-coronavirus.be/fr/
Mesures COVID actuelles spécifiques à Bruxelles (NL/FR/EN)
https://coronavirus.brussels/?s=mesures+actuelles
Coronalert App (NL/FR/DE/EN) Application gratuite
coronalert.be/fr/
Où se faire tester à Bruxelles (NL/FR/EN)
https://coronavirus.brussels/faq-covid/faq-test-covid/ou-se-faire-tester-a-bruxelles/
La vaccination à Bruxelles ?
Meertalige informatie | Information multilingue | Coronavirus COVID-19 (info-coronavirus.be)
- NL/FR/DE + langues des signes
- EUROPE: BG/CS/EN/ES/HU/HR/IT/PL/PT/RO/RU/SH/SK/SL/TR
- OUTSIDE EUROPE: Berbère/Shqip/RW/LN/SO/SW/አማርኛ/ العربية /հայերեն/ 中文 / ትግርኛ / اردو /мотт нохчийн / پښتو / Український / دری/پارس /עברית/
Vidéos multilingues sur la vaccination :
www.watmag.be https://dezuidpoortgent.be/wat-mag-vaccin/ De Zuidpoort asbl
Foyer asbl la vaccination en plusieurs langues (par les médiateurs interculturels de Foyer asbl)